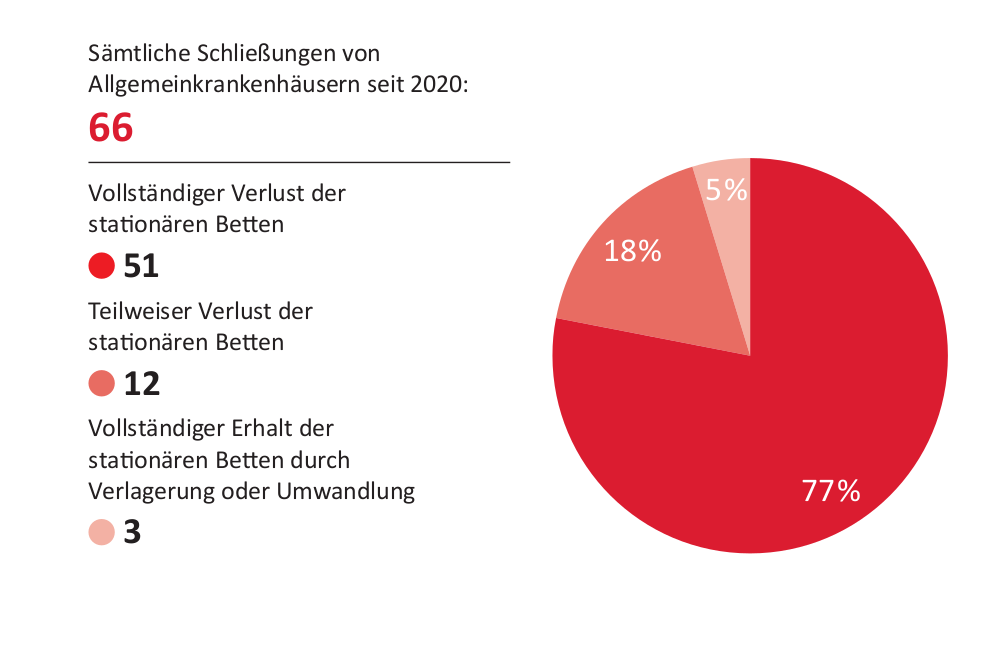
GMK 2024: Die „Goldene Abrissbirne“ geht an…
Anlässlich der Gesundheitsministerkonferenz (GMK) protestierte das Bündnis Klinikrettung gegen die geplante Krankenhausreform. Das Bündnis überreichte seinen Schmähpreis für Klinikschließer, die „Goldene Abrissbirne“ auf der Travemünder Strandpromenade an die anwesenden LandesgesundheitsministerInnen.